COVID-19. Профилактика тромбозов, лечение коагулопатии и ДВС-синдрома

Фото носит иллюстративный характер. Из открытых источников.
Предлагаемое практическое руководство составлено на основе рекомендаций Международного общества по тромбозам и гемостазу (ISTH) от 25 марта 2020 года. 
Учет рисков возникновения венозной тромбоэмболии Венозная тромбоэмболия (ВТЭ), ассоциированная с госпитализацией (ВТЭ-АГ), включает ВТЭ, возникающую в период от даты поступления пациента в стационар до 90 дней после выписки. Пациенты с COVID-19 подвергаются повышенному риску ВТЭ-АГ, особенно если они нуждаются в госпитализации и интенсивной терапии. В настоящее время неясно, имеют ли госпитализированные с COVID-19 более высокий риск ВТЭ-АГ, чем пациенты с пневмонией другой этиологии, сочетающейся с повышенными значениями D-димера. Пациенты с тяжелой формой COVID-19 имеют все факторы риска возникновения ВТЭ из триады Вирхова — иммобилизация, острое воспаление, приводящее к гиперкоагуляции, и активация/повреждение эндотелиальных клеток вследствие связывания вируса с рецептором ACE2. Рекомендация 1. Фармакологическая тромбопрофилактика должна проводиться всем госпитализированным пациентам с COVID-19 и особенно пациентам с COVID-19 в тяжелом состоянии, если отсутствуют противопоказания. При клиренсе креатинина > 30 мл/мин рекомендуется назначение низкомолекулярных гепаринов (НМГ) или фондапаринукса. Фондапаринукс (подкожное введение): 2,5 мг 1 раз в день. Коррекция доз при снижении клиренса креатинина. При клиренсе креатинина < 30 мл/мин рекомендуется назначение нефракционированного гепарина в дозе 5 000 МЕ подкожно 2–3 раза в день или НМГ с уменьшенной дозой (см. табл. 1). Таблица 1. Профилактические дозы низкомолекулярных гепаринов (подкожное введение) 
Далтепарин натрия
Надропарин кальция
Эноксапарин натрия
Фондапаринукс натрия
Для иммобилизованных пациентов рекомендуется перемежающаяся пневматическая компрессия в дополнение к фармакологической тромбопрофилактике. Механические способы тромбопрофилактики должны использоваться как монотерапия при низком уровне тромбоцитов (< 30 000/мкл) или при наличии кровотечения. Рекомендация 2. Рассмотреть возможность возникновения тромбоэмболии легочной артерии (ТЭЛА) у пациентов с внезапным ухудшением оксигенации крови, дыхательной недостаточностью, снижением артериального давления. Рекомендация 3. Рассмотреть возможность перехода на НМГ у пациентов, уже принимающих антикоагулянтные препараты — прямые пероральные антикоагулянты (DOAC) или антагонисты витамина К (например, варфарин). Лечение COVID-ассоциированной коагулопатии Коагулопатия определяется при наличии гипокоагуляции по данным коагулограммы с критериями МНО > 1,5 или R (АПТВ) > 1,5. Тромбоцитопения является плохим прогностическим фактором. Количество тромбоцитов < 100×109 /л было отмечено у 20 % невыживших по сравнению с 1 % выживших (< 0,0001). Метод мультивариантной регрессии показал, что повышение шансов внутрибольничной смерти связано с высокими значениями D-димера (отношение шансов 18,42, ДИ — 2,6–128; р = 0,0033). Среднее время от поступления в больницу до начала развития диссеминированного внутрисосудистого свертывания (ДВС) обычно составляло 4 дня и зависело от тяжести состояния пациента. Рекомендация 4. Необходимо проводить мониторинг коагуляционного статуса в соответствии с показаниями коагулограммы и при необходимости TEG/ROTEM. При наличии гипокоагуляции по коагулограмме с критериями МНО > 1,5 или R (АПТВ) > 1,5 либо кровотечении назначают:
- рекомбинантный активированный фактор VIIa (rVIIa) не рекомендуется у пациентов с COVID-19;
- концентрат протромбинового комплекса — недостаточно данных об эффективности и безопасности при COVID-19-ассоциированной коагулопатии. Этот препарат обладает протромботическим действием и не рекомендуется пациентам
- с COVID-19.
Ведение ДВС при COVID-19 Диссеминированное внутрисосудистое свертывание (ДВС) часто встречается у пациентов с COVID-19. Неясно, обладает ли COVID-19 уникальными свойствами, вызывающими ДВС-синдром. Поскольку ДВС-синдром обычно наблюдается только у тяжелобольных пациентов, это кажется маловероятным. Более вероятно, что ДВС-синдром проявляется у пациентов с COVID-19 после того, как у них развивается гипоксия и/или вторичная бактериальная инфекция. Диагностика ДВС осуществляется с помощью балльной шкалы. Оценка < 5 баллов означает, что ДВС отсутствует, при необходимости пересчет повторяют каждые 1–2 дня. В настоящее время в связи с пандемией COVID-19 диагностика у пациента ДВС имеет большую прогностическую ценность. По данным литературы, ДВС встречается у 71 % невыживших пациентов с COVID-19 и только у 0,6 % выживших. В таблице 2 представлена балльная шкала с использованием D-димера как маркера образования фибрина. Таблица 2. Балльная шкала оценки ДВС с использованием показателя D-димера (From the BSH Haemostasis and Thrombosis Task Force, 01-04-2020) 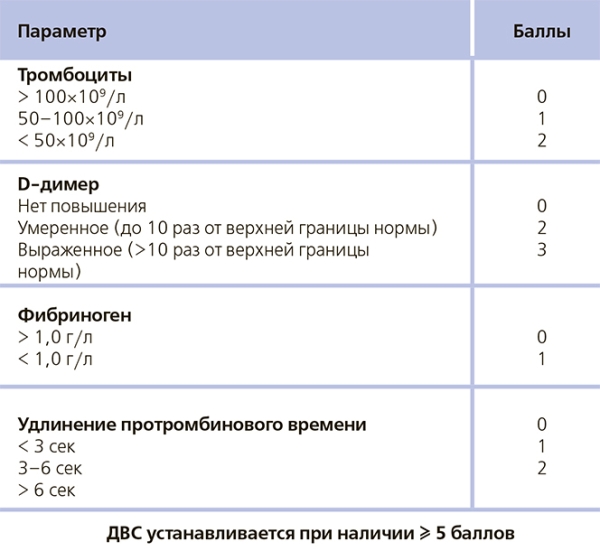
Лучшая коррекция ДВС — это выявление и лечение основного заболевания, что в случае с COVID-19 проблематично. Наконец, восстановление после ДВС-синдрома зависит от эндогенного фибринолиза, расщепляющего диссеминированные тромбы. Этот процесс будет ингибироваться антифибринолитиками, такими как транексамовая кислота. Рекомендация 5. При наличии гипокоагуляции по данным коагулограммы с критериями МНО > 1,5 или R (АПТВ) > 1,5 назначают:
Рекомендация 6. Не использовать транексамовую кислоту при ДВС, ассоциированном с COVID-19. Рекомендация 7. При наличии доказанной тромбоэмболии или полиорганной недостаточности вследствие тромбообразования (purpura fulminans) следует рассмотреть назначение титрования нефракционированного гепарина с контролем по R(АПТВ) < 1,5.
Источник: medvestnik.by